疾患から探す
咽頭がん
耳鼻科の疾患ですが、鼻からの内視鏡で咽頭を観察することができるので、消化器内科でも発見することができるようになりました。
カンジダ食道
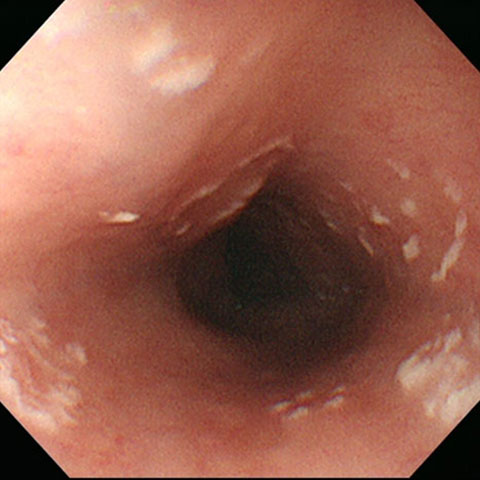
ヨーグルト状の白色の苔が付着しています。水で洗おうとしても中々とれません。
栄養状態の悪化、免疫抑制剤の使用中、AIDSなど免疫機能が低下する病気にかかっているなどしていると、発症しやすくなります。また、気管支喘息の治療でステロイドの吸入薬を使用している場合にも、認められることがあります。まったくの無症状で胃内視鏡検査で偶然発見されることが多く、軽い飲み込みにくさや胸やけを自覚する程度のものから、高度の嚥下時の痛みをきたす場合まであります。程度の軽いものであれば経過観察で済ませることが多いです。しかし、免疫機能が低下しているなど悪化の恐れがある場合には、抗真菌薬による治療が行われます。
逆流性食道炎
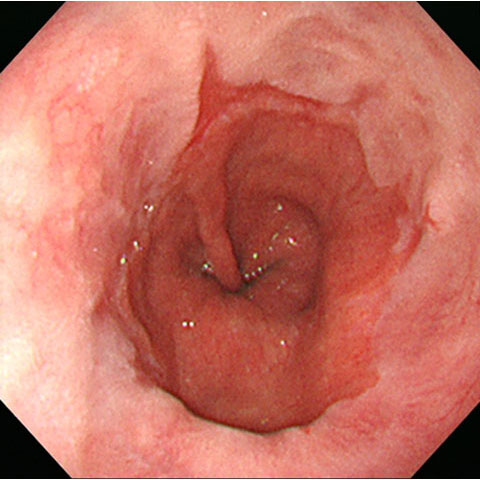
食道と胃の境界です。時計で12時、2時、3時、9時の方向に該当する部分に胃酸の逆流によるキズを認めます。
食道粘膜には強い酸性の胃酸からのダメージを防ぐ機能がないため、炎症を起こしてしまい、胸やけ、げっぷ、口の中が苦い、酸っぱい液がこみあげてくる、のどの違和感・つまり感、咳が続く、嘔気・食欲不振、胃もたれなどの症状を引き起こしてしまいます。
食生活の欧米化、ピロリ菌感染率が減少して元気な胃(胃酸が活発に出る胃)を持つ人が多くなってきたことなどから、最近、患者さんの数が増加しており、成人の10~20%がこの病気にかかっているといわれています。
生活習慣がその原因にかかわっているため、食べ過ぎ・高脂肪食摂取・就寝前3時間の食事の回避や、過体重者での減量等をまずは勧めますが、適切なお薬を服用することで多くの患者さんは症状や食道炎が解消され、精神的、社会活動を含めた総合的な活力、満足度も改善します。
市販薬でも軽快することもありますが、不十分であった場合や、食道がんや胃がんといった命にかかわる疾患が似たような症状をおこすことがあるので、一度も胃のレントゲン検査や内視鏡を受けたことがない場合は一度、クリニックへの受診をお勧めします。
食道がん
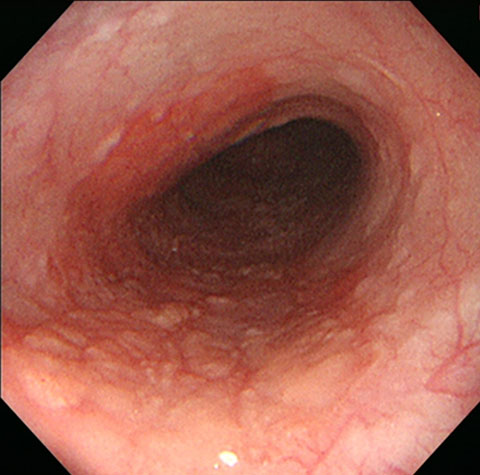
周囲よりやや赤みを帯びてゴツゴツした部分を認めます。
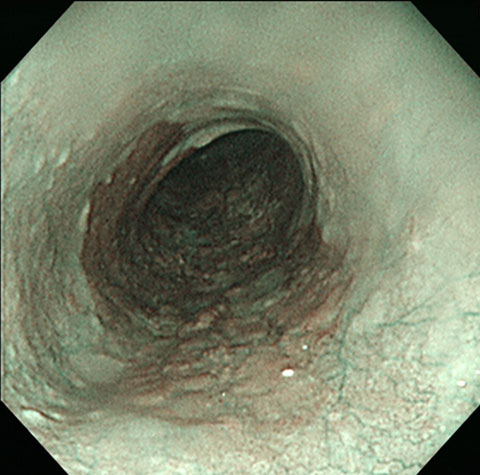
内視鏡の画像技術で見え方を替えると、茶色に変化してはっきり見えます。
胃潰瘍
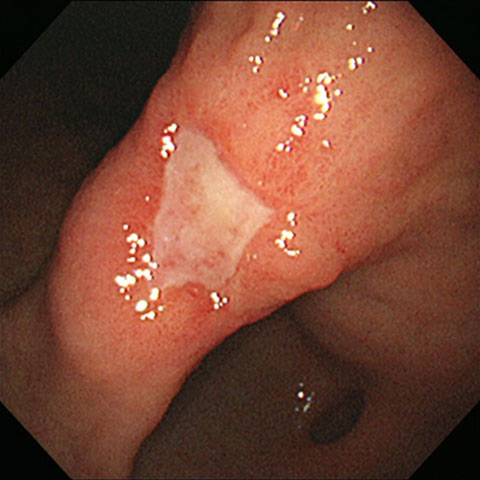
みぞおちの痛みで受診された方です。お薬を飲んで数日してからの内視鏡です。治癒過程の胃潰瘍を認めました。
みぞおちの痛みが代表的な症状です。食前・食後のどちらにも起こることがあります。お腹が張る腹部膨満感、吐き気や嘔吐、食欲不振、胸やけ、吐血、下血、貧血などを起こすこともあります。なお、非ステロイド性抗炎症薬(NSAIDs)による胃潰瘍では、自覚症状がない段階で吐血や下血などを起こすこともあります。
胃内視鏡検査により胃粘膜の状態を直接確かめることができるため、より適切な治療が可能です。また、潰瘍から出血がある場合、胃内視鏡検査時に止血処置をすることもできます。治療では主に胃酸分泌を抑制する制酸剤が処方されます。服薬によって比較的短期間に状態が改善します。なお、ヘリコバクターピロリ菌陽性の場合には、除菌をすることで胃潰瘍の再発予防が期待できます。
十二指腸潰瘍
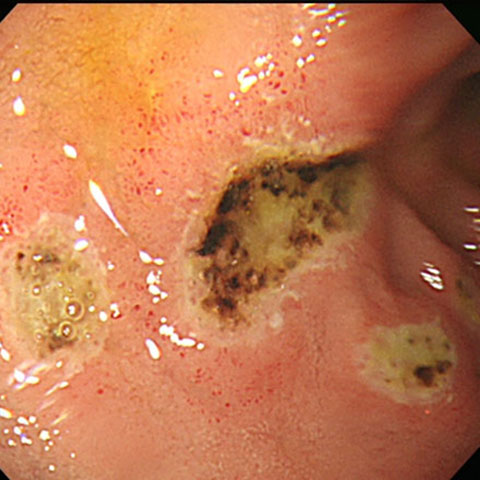
鎮痛剤の内服による副作用で十二指腸に多発性の潰瘍を認めました。黒い箇所は出血していた部分です。
ヘリコバクターピロリ菌に感染している場合は、積極的な除菌治療が勧められます。除菌によってほとんどの潰瘍は治癒して、再発率も大きく下げることができます。それ以外の原因によって発症している場合には、状態や原因に合わせた治療を行います。非ステロイド性抗炎症薬(NSAIDs)によるものの場合には、可能であれば処方の中止や変更を行いますが、不可能な場合には胃酸分泌抑制剤の長期間継続服用によって再発を抑えます。
機能性ディスペプシア
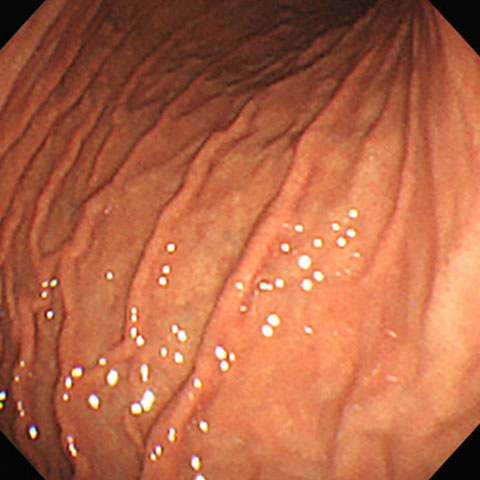
胃痛の訴えがあり、内視鏡を実施しましたが、ピロリ菌に感染していない正常な胃でした。薬の内服にて症状の軽減が得られました。
治療は消化管の運動を改善させる薬と胃酸分泌を抑制する薬が第一選択となります。それで効果が乏しければ抗不安薬や漢方薬を使用します。ピロリ菌に関連したFDを疑った際は除菌治療を考慮します。FDの患者さんでは、睡眠不足、不規則な食生活やかたよった食事内容など、生活習慣や食習慣が乱れていることがあり、これらを改善することによって症状が改善する場合があります。
胃がん
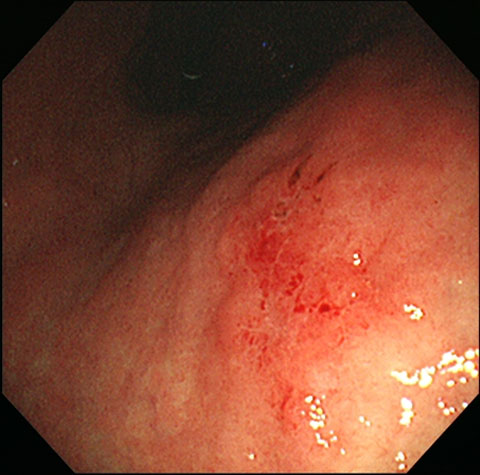
【早期胃がん】
赤くやや腫れぼったい部分を認めます。
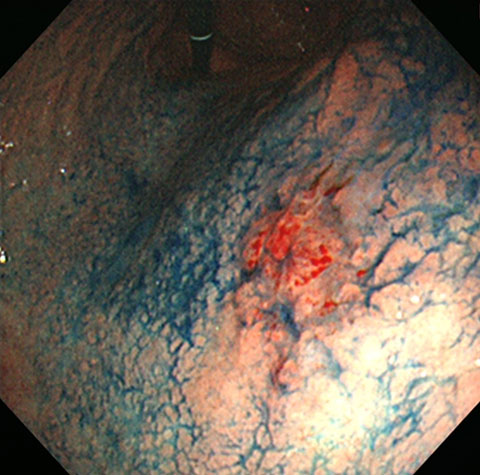
【早期胃がん】
青い色素を撒いて観察すると境界や段差がはっきりしてきます。
ヘリコバクターピロリ菌感染による慢性的な胃の炎症によって胃粘膜が萎縮し、腸上皮化生を起こすことで胃がんにつながると考えられています。
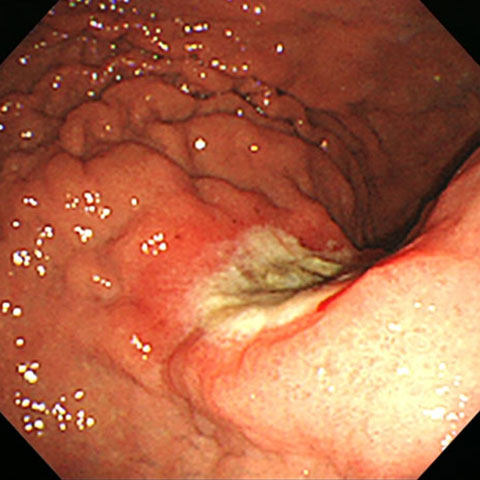
【進行胃がん】
深い潰瘍を伴っていて周囲が厚く腫れぼったく見えます。
早期のステージであれば他の臓器への転移の可能性が低いため、内視鏡による治療が選択され、ほぼ治癒できます。進行のステージであれば開腹手術や抗がん剤による化学療法を行います。
ヘリコバクターピロリ菌感染症
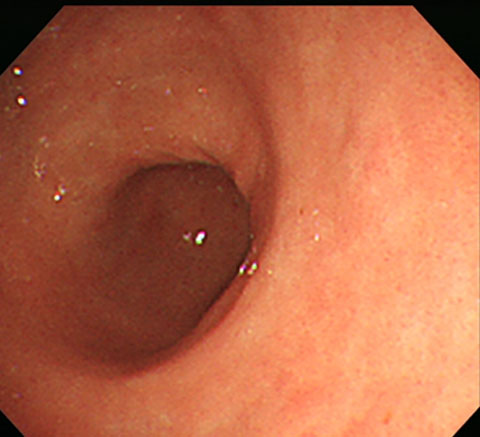
正常な胃はツルっとした粘膜です。
もともと胃の中は、強い酸性環境下にあるので、細菌自体が生息するにはとても困難な状況です。しかし、ピロリ菌はウレアーゼという酵素を産生し、胃の粘液中の尿素をアンモニアと二酸化炭素に分解し、これにより生じたアンモニアで、胃酸を中和することで胃の中で生きながらえているのです。
ピロリ菌に感染してしまうと、その菌が胃壁に取りついて毒素を出し、細胞を弱らせるようにします。するとピロリ菌を排除しようと、血液中の白血球やリンパ球がその付近に集まり、お互いが激しくせめぎ合うようになります。その過程で胃の粘膜が炎症を起こして胃炎を起こしたり、胃や十二指腸の粘膜が深くえぐられて消化性潰瘍になったりすると考えられています。
ピロリ菌に感染した胃では鳥肌が立ったように見えます。
感染者全員が胃がんになるわけではありませんが、感染していない人と比べて20倍リスクが高いといわれています。
除菌治療はピロリ菌による胃の炎症が進む前のなるべく早い時期にした方が、胃がんの発生抑制効果が高いといわれています。
では、自分が感染しているかどう調べたらいいのでしょうか?
一般的にはがん検診の胃のバリウム検査(地域によっては内視鏡)で胃炎を指摘されることが契機となります。他には人間ドックで採血検査や尿検査によりピロリ菌抗体を調べることもできます。胃痛、胃もたれなど症状があって、医療機関を受診して、内視鏡を受けても判明します。これらにて感染が疑われれば、除菌治療を保険適応内で行うことができます。
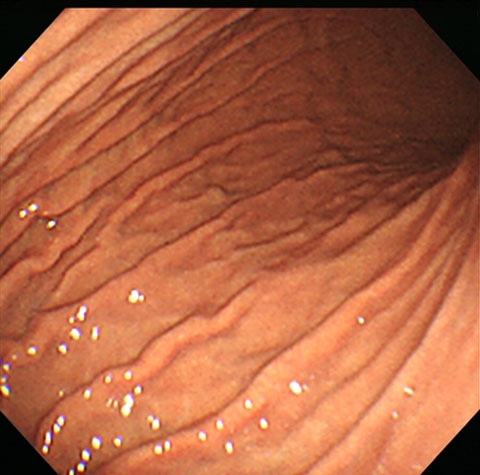
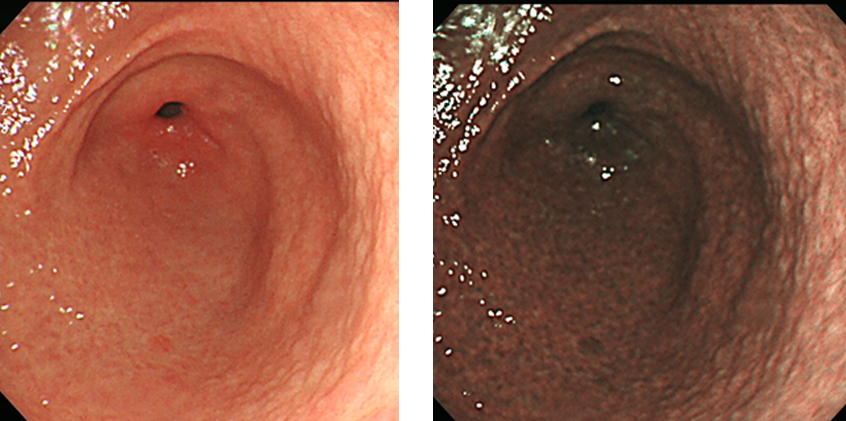
正常な胃はひだが細くて直線状です。
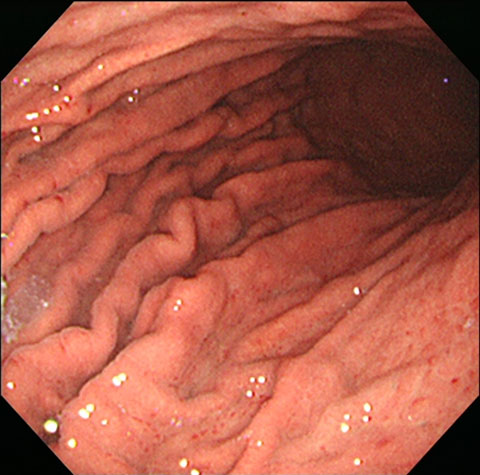
ピロリ菌に感染した胃はひだが蛇行してやや腫れています。また炎症を反映した赤い斑点も見られます。
成功率は約70~80%のため、服用終了後、一定期間をおいて除菌成功判定の検査を行います。
除菌が失敗した場合は、抗菌薬1種類を変更して再度の除菌治療が可能です。1回目と2回目の除菌治療を受けた場合、約90%以上が除菌に成功するとされています。
これら診断・治療・定期的フォローといった一連の流れは専門医の資格を持った医師にお願いしたほうが安心です。不安なことわからないことがあれば、お気軽に相談して頂ければと思います。
胃アニサキス症
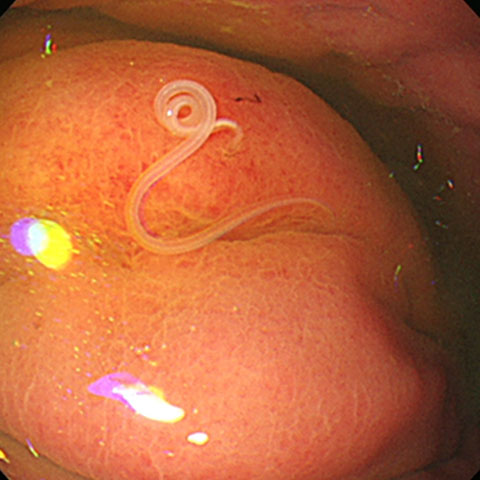
アニサキスは白い糸状の虫体として確認できます。
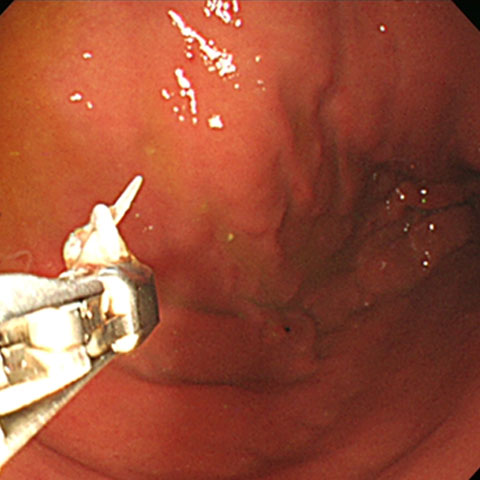
直ちに摘出することで症状の軽快が得られます。
詳細な問診でアニサキスを疑った際には速やかに胃カメラを行い、虫体を発見すれば即時に摘出します。
アニサキスは冷凍ならマイナス20℃ で24~48時間、加熱なら芯の部分まで70℃または60℃を1分間保つことで死滅するとされています。刺身はもちろんのこと、酢で〆た状態では、アニサキスはまだ生きています。従ってこれらの状態で食べる際は、よく観察してから食べることをお勧めします(正直限界がありますが・・)
大腸がん
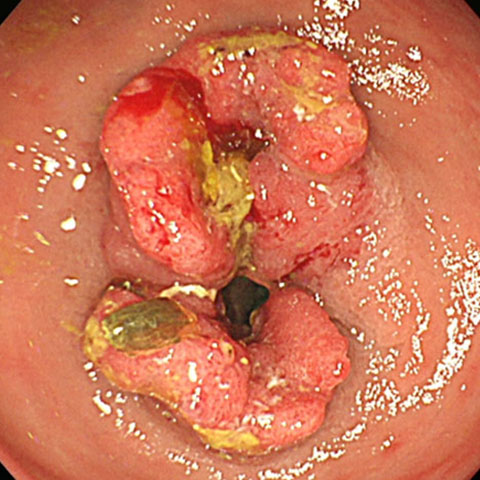
S状結腸に腫瘍を認めます。かろうじて便の通り道が確保されている状態でした。
大腸がんのほとんどは良性のポリープが徐々に大きくなって一部分から発生してくるとされていますので、早期に発見して切除することで完治が望めます。
症状のないうちから定期的に内視鏡検査を受けていれば、大腸がんは怖い病気ではないのです。
当院では大腸内視鏡検査で発見されたポリープをその場で切除する日帰り手術も行っています。これにより、大腸がんの検査と予防が1回でできますので、健診で便潜血が陽性と指摘されながらも放置している方は是非、お問い合わせください。
なお、40歳を越えたら何も症状がなくても、一度、大腸検査をすることをお勧めします。当院では大腸内視鏡検査のみに特化したドックが可能です。
虚血性腸炎
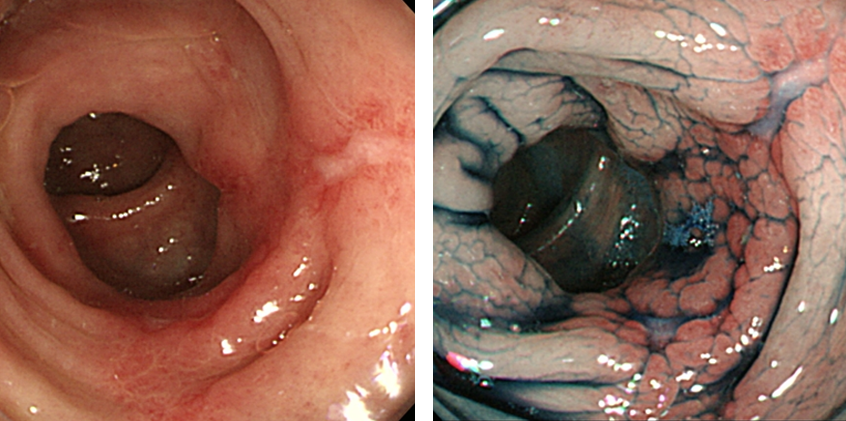
大腸の長軸方向に沿って炎症が見られ、一部で浅い潰瘍を伴っています。
症状の経過も踏まえて虚血性腸炎と診断しました。
虚血を起こす原因には、血管側の要因(糖尿病、高血圧、脂質異常症などに伴う動脈硬化や、脱水による血流低下など)と腸管側の要因(便秘や浣腸による腸管内圧の上昇や、蠕動運動の亢進など)があり、これらの要因が複合して発病すると考えられています。
腹部CT検査や腹部超音波検査では、虚血している大腸の壁が厚く腫れて見えます。大腸内視鏡検査では、虚血部分の粘膜が赤く腫れて見え、腸管の形に沿った潰瘍(縦走潰瘍)がみられることがあります。
当院では問診と腹部の診察、腹部の超音波検査で虚血性腸炎を疑った際には治療を先行し、内視鏡検査は発症早期に行うと痛みが強く出ますので、落ち着いてから大腸癌といった他の病気を否定するために行うことにしています。軽症の場合は、整腸剤と鎮痛剤を処方して、自宅安静で様子を見ていただきます。
出血・腹痛は概ね2,3日で軽快します。症状が強い場合は、絶食とし、水分・栄養補給のための点滴が必要となりますので、病院へ紹介させていただきます。その際でも、ほとんどの場合は1週間未満で退院が可能です。
突然の腹痛と血便で大変驚き、不安になるかと思われますが、虚血性腸炎自体は以上のように重症化することはさほど多くなく、ほとんどが通院で治療が可能ですし、治癒してしまえば通院の必要もありません。ただ、大腸癌による症状と紛らわしいこともありますので、適切な診断が必要となります。是非とも消化器専門医による診断・治療を受けてください。
潰瘍性大腸炎
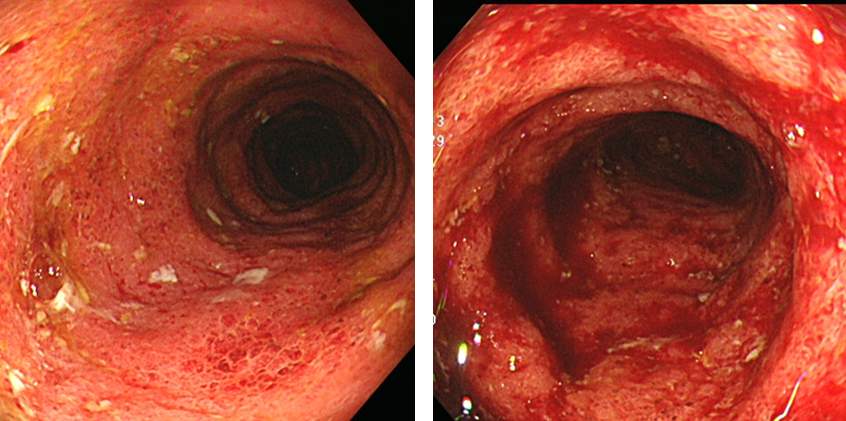
粘膜が腫れており、空気による刺激で出血してきます。
治療の主体は薬物療法です。使用される薬は、大腸に生じた炎症を抑えたり、過剰に作用する免疫の働きを抑えたりする5-アミノサリチル酸製剤、ステロイド、免疫調節剤・免疫抑制剤・生物学的製剤などです。それぞれの症状や副作用の有無などを注意深く観察しながら治療が進められていきますが、再発を繰り返し、増悪して中毒性巨大結腸症、腸壁に穴が開く穿孔、がんなど深刻な合併症を起こすことがあるため、症状がよくなった後も薬物療法および定期的な内視鏡による観察が必要となります。
以上の様に長期間にわたるフォローが必要となるわけですが、通院での治療でコントロールが困難になった際や外科的治療が必要と判断した際には速やかに総合病院へとご紹介いたします。
クローン病
10~20歳代の若い世代の発症が多く、患者数は増加傾向にあります。
炎症を抑えて症状を改善すること、そして腸管の炎症で不足した栄養状態を改善することが重要です。
栄養療法は、炎症の原因となる成分を抜いた栄養を補給することで症状の改善と腸管の安静に役立ちます。
治療によって症状が改善したら通常の食事も可能ですが、悪化につながる成分を摂取しないように注意することが大切です。薬物療法では、5-アミノサリチル酸製剤を中心に処方します。炎症が強い場合には、短期間に炎症を鎮めるためにステロイドを使うこともあります。また、寛解の維持に免疫調節剤を使います。現在は、抗TNF-α抗体によって炎症を抑制する治療が可能になっていて、効果的な治療につながっています。
長期間再燃を繰り返して腸の狭窄を起こしたり、腸壁から他の臓器へ管状の細いトンネルができてしまう瘻孔ができたりした場合には、手術が検討されます。
過敏性腸症候群

運動や知覚は脳と腸の間の情報交換により制御されています。ストレスによって不安状態になると、腸の収縮運動が激しくなり、また、痛みを感じやすい知覚過敏状態になります。この状態が強いことが過敏性腸症候群の特徴です。
治療としては3食を規則的にとり、暴飲暴食、夜間の大食を避け、食事バランスに注意したうえで、ストレスを溜めず、睡眠、休養を十分にとることが大事です。刺激物、高脂肪の食べもの、アルコールも控えてください。
下痢型の方には腸の運動異常を改善させるセロトニン3受容体拮抗薬(5-HT3拮抗薬)、また便秘型の方には便を柔らかくする粘膜上皮機能変容薬も用いられます。また下痢に対しては止痢薬、お腹の痛みには抗コリン薬、便秘に対しては下剤も補助的、頓服的に使用されます。
最初に触れましたが、過敏性腸症候群は検査をしても異常がないということが前提です。
体重減少や発熱、血便といった兆候があった場合は大腸がんや潰瘍性大腸炎といった命にかかわる病気であることがありますので、自己判断せず、一度は受診してください。
問診にて必要性があれば、速やかに検査をしてこれらの確定もしくは否定をすることができます。
残念ながら症状を完全に取り除くのは難しいこともありますが、日常生活に影響のない程度にコントロールし、上手につきあっていくという意識変容も必要になってきます。
急性虫垂炎
突然、上腹部やおへそ周辺に強い腹痛を起こし、痛みはやがて右下の方に移動します。吐き気や嘔吐、膨満感、便が出ないなどの症状を起こすこともあります。虫垂が穿孔を起こして腹膜炎になると腹部全体に激しい痛みを起こします。CTや腹部超音波検査などで盲腸や虫垂の状態を確認して診断します。炎症が軽度の場合には抗菌剤を使った薬物療法を行って経過を観察します。穿孔を起こす可能性がある場合には、開腹あるいは腹腔鏡による虫垂切除手術を行います。これらの治療の判断は総合病院へ入院して外科の先生の判断に委ねられることになります。
大腸憩室症
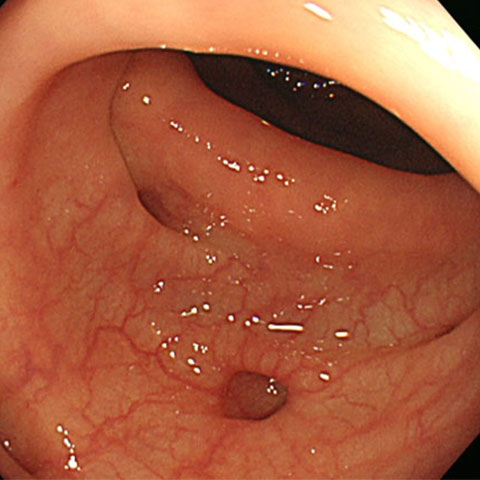
ポケットのように凹んだ部分が憩室です。出血や感染を起こすことがありますが、通常は無症状です。
大腸憩室が出来る原因としては大腸内圧の上昇、腸管壁の脆弱化があげられます。憩室は、それだけでは症状がないことがほとんどです。ただ、憩室に便がはまり込んで、細菌が繁殖すると憩室炎をおこし、腹痛・発熱などの症状が出ます。
憩室は上行結腸とS状結腸に出来やすいため、左右の下腹部に痛みを来しやすく、虫垂炎と鑑別が困難な場合もあります。我慢していると進行し、穿孔(腸に穴があく)することもあるため、症状がある場合は早めの受診が大切です。
また、憩室は血管のわきに出来やすいため、出血を来すことがあります。これを憩室出血と呼びますが、時に大量の下血を来し貧血やショック状態になることもあるので、憩室炎同様、下血を来した場合は早期の来院が重要となります。
多くは自然止血しますが、場合によっては内視鏡による止血術、それでも止血困難であれば、血管塞栓術、開腹術を要することもあります。
以上のように憩室があっても、がん化するわけでもなく、症状がなければ治療は必要ありませんし、日常生活の特別な制限もありません。ただし、憩室炎、憩室出血を生じた際は治療が必要となりますので、速やかに専門医を受診してください。その際に、以前に大腸内視鏡を受けた時に“憩室がある”といわれたと教えて頂けると診断の助けになりますので、是非とも憶えておいてください。
感染性腸炎
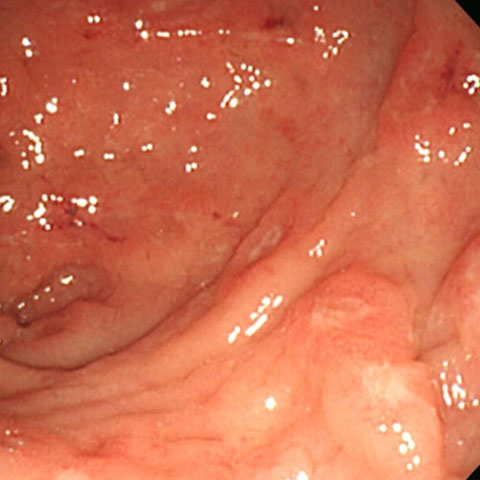
クリーム状の粘液が付着したびらんを多発性に認めます。一部分を採取して病理検査に提出するとアメーバ赤痢の栄養型:シストが確認され、確定診断されました。
細菌によるものとしては、サルモネラ、カンピロバクター、腸炎ビブリオ、黄色ブドウ球菌、腸管出血性大腸菌(O-157)などがあります。ウイルスによるものとしては、エンテロウイルス、腸管アデノウイルス、ノロウイルスなどによるものが多く、乳幼児ではロタウイルスに注意が必要です。
下痢の症状がある場合は、原因にかかわらず脱水を起こさないように水分補給をすることが不可欠です。特に高齢者や乳幼児は脱水が進行しやすいので早めに受診するようにしてください。下痢がひどくなければ経口補水液などで水分補給が可能ですが、嘔吐などにより口から十分な水分を摂取できない場合は速やかに点滴が必要です。
なお、感染性腸炎の疑いがある場合、下痢止めを自己判断で服用すると毒素や病原体の排出が妨げられて症状を悪化させる可能性があります。また、腸管出血性大腸菌感染は、抗生物質の投与によって重症化することがあります。予防は、こまめな手洗いと食品の管理が重要です。
下痢をしている家族がいる場合は、食器などを共有しないよう注意し、使用後のトイレの消毒、吐いたものなどの処理には気を付けるようにしてください。特に感染力の強いノロウイルスにはアルコールは効果が期待できず、次亜塩素酸による消毒が必要となります。
脂肪肝
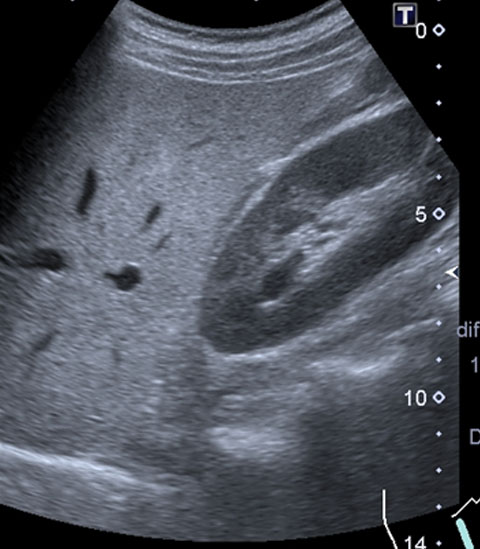
肝臓に中性脂肪が沈着すると白っぽく見えます。隣接する腎臓の色と比較すると、よりはっきりします。
健診やドックなどで肝機能異常を指摘される方のほとんどが脂肪肝です。
肥満、アルコール、糖尿病によるものが多くを占めますが、内分泌や代謝などに関わる病気や薬剤、重度の栄養障害などが原因になって起こることもあります。脂肪肝の中には非アルコール性脂肪性肝炎といって肝硬変や肝臓がんに進展するケースがあることもわかっています
現在、保険適用のある薬剤はなく、食べ過ぎやアルコール摂取量を控えた食事療法と運動療法が基本となります。
胆石症
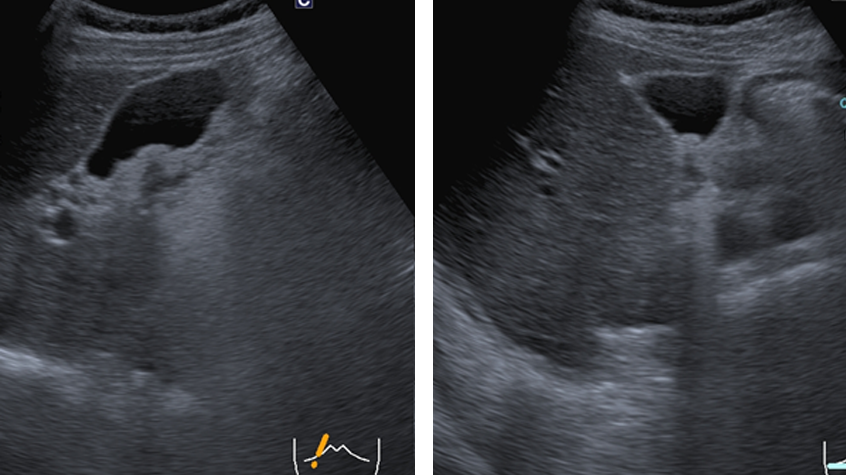
胆のう内に可動性のある1㎝大の結石を認めます。
音響陰影(石により超音波が反射されて後方エコーが存在しない)も認めました。
胆のう結石は多くは無症状ですが、結石が移動して胆のう管にはまり込んでしまうと(嵌頓)、みぞおちから右の肋骨の下を中心に激しい痛みが起こり、時に右肩や背中にも拡がり、吐き気や嘔吐を伴うこともあります。脂っこい食事や食べ過ぎた後に痛みが起きやすい傾向があります。
一方、胆管結石の場合は、無症状であっても将来的に痛みが出たり、感染を生じたりするので、内視鏡を十二指腸まで挿入して、十二指腸乳頭から結石を除去する治療法を行います。
胆のうポリープ
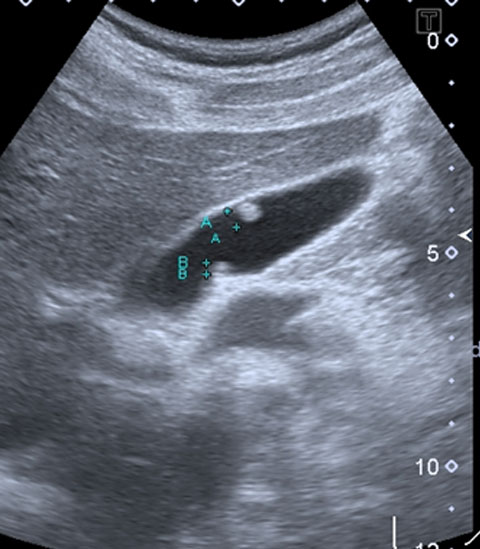
胆のう内に4mmと2mm大のポリープを認めます。最も頻度の高いコレステロールポリープです。
ただ、がんを含めた腫瘍性のポリープと紛らわしいケースもあり、そうした際はCTや超音波内視鏡検査、MRCPなどを追加することがあります。胃や大腸にできたポリープは内視鏡下に生検といって組織を一部採取して、顕微鏡で確定診断することができますが、胆のうポリープの場合、生検は行いません。先程の画像検査の所見を総合して診断し、腫瘍の疑いがあれば、確定診断も兼ねて手術を行う事となります。
胆のう腺筋症
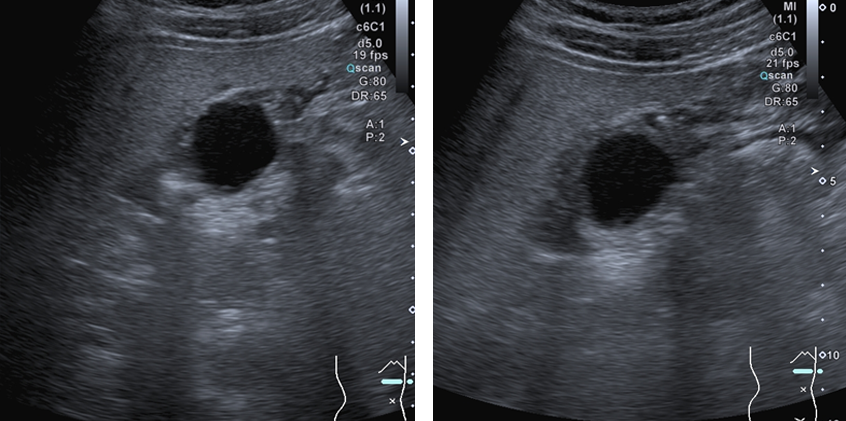
胆のうの壁が一部で厚くなっています。
内部で空洞を示唆する黒い部分と石を示唆する白い部分を認めたため、胆のう腺筋症と診断できます。
これは胆のうの壁が部分的あるいは全体的に厚くなる疾患で、これも基本的に無症状であり、がん化するわけでもありません。
典型的な超音波検査の所見があれば、それだけで診断がつきますが、やはりこれも腫瘍と紛らわしい場合があり、追加の検査を要することがあります。
ただし、腫瘍と紛らわしい場合がありますので、定期的に超音波検査でフォローして頂くことをお勧めします。
当院では、前日21時以降絶食で来院頂ければ、診察室内の超音波機器で即日、検査をすることが可能です。
以前、指摘されてから日が経っている方はお気軽に来院ください。
生活習慣病
こうした生活習慣病は動脈硬化を進行させて、日本人の死亡原因で多い心疾患、脳血管疾患を原因にもつながります。
生活習慣病は自覚症状に乏しいため、健康診断で異常を指摘されたら早めに適切な治療を受けることが重要です。
早期であれば進行予防が可能になります。
当院では患者様のライフスタイルなどに合わせて、無理のない生活習慣改善が可能になるよう心がけていますので、お気軽にご相談ください。
高血圧症

高血圧が長期にわたると心臓・血管・腎臓・眼底など全身の臓器障害が発生する可能性が高まり、心不全、心肥大、冠動脈疾患、脳血管障害、腎障害へと進展してしまいます。まずは生活習慣の改善が必要です。
②コレステロール・飽和脂肪酸の摂取制限
③適正体重の維持(減量:BMI<25kg/㎡)
④運動療法(有酸素運動、30分以上行うことを目標)
⑤アルコール制限
⑥禁煙
⑦薬物治療(カルシウム拮抗薬、アンギオテンシン変換酵素(ACE)、阻害薬アンギオテンシンII受容体拮抗薬(ARB)阻害薬、利尿薬、β-ブロッカーなど様々な種類があります。これらの中から患者様に合った薬剤を選択して投与いたします)
当院では自宅での血圧測定を必ず勧めています。
それにより、患者本人が病識を持てるようになり、また血圧を下げる薬の調整の際に参考にしています。
脂質異常症

喫煙の有無、高血圧・糖尿病の合併、心疾患の家族歴、年齢などから個々の患者様のリスクの程度を判断し、以下の治療をご提案します。
なお、自覚症状がないため、改善した状態をキープできているかも定期的な検査でしっかり確かめる必要があります。
A.食事療法

②肉の油身、乳製品の摂取を抑え、魚類、大豆製品の摂取を増やす。
③野菜、穀類、海藻の摂取を増やす。果物を適度に摂取する。
④食塩を多く含む食品の摂取を控える。
⑤アルコールの過剰摂取を控える。
⑥食習慣・食行動を修正する。
B.運動療法

②インスリン感受性を高めて糖尿病のリスクを下げます。
③がん、運動器症候群(ロコモ)、うつ、認知症の発症のリスクを下げます。
C.薬物療法
中性脂肪が500mg/dl以上の場合には急性膵炎の発症リスクが高いため、食事指導とともに薬物治療を考慮します。単剤でLDLコレステロールの十分な管理ができない場合には、併用療法を考慮します。
糖尿病
糖尿病自体を完治させることはできませんが、血糖値を正常にコントロールすることで動脈硬化の進行予防や合併症予防につなげ、健康を維持することができます。食事運動療法、薬物療法などを行い、血糖値をうまくコントロールして合併症を防ぐことが重要です。
直ちにインスリンによる治療が必要な場合もありますし、経口血糖降下薬による治療を開始する場合や運動療法や食事療法をすることで十分な血糖コントロールが可能なレベルまで様々です。特に経口血糖降下薬は様々な種類がありますので、個々に適した薬剤を選択していく必要があります。
当院では糖尿病の管理に必須である検尿とHbA1cの検査結果が数分で出る測定機器を導入し、良好な血糖管理に努めています。
高尿酸血症(痛風)

これが痛風発作です。血中の尿酸値が高いと痛風発作を起こしやすい傾向はありますが、尿酸値が高くても痛風発作を起こさないケースもよくあります。
高尿酸状態を放置していると血管への負担も増え、腎不全や尿路結石などのリスクも上昇してしまうため、痛風発作を起こしたことがなくても尿酸値が高い場合には治療が必要です。
関節炎の発症は急激で24時間以内に炎症の極期を迎えるため、明確に発症日時を特定できることが多いのも特徴です。
● 治療法
1.発作(急性関節炎)の治療
また、尿酸下降薬を内服中の方は内服を継続しながら治療を行います。
初めての痛風発作時には尿酸下降薬を服用したくなりますが、決して急いで内服する必要はありません。
まずは痛みや炎症を抑える治療を行います。
2.血清尿酸値を下げる治療
痛風発作の原因である尿酸値を低く抑えておかなければ痛風発作も繰り返し、さまざまな内蔵障害が出ます。
尿酸下降薬には尿酸をできにくくする薬と尿の中に尿酸を追い出しやすくする薬があります。
これらの薬は痛風発作の有無にかかわらず相当期間、腎臓やその他の内蔵を保護するため長期間内服する必要があります。
3.食事療法
摂取カロリーを抑え、多種類の食品をバランスよく少しずつ食べることを心がけましょう。

